Depuis des années, le Dr Kumanan Wilson, scientifique principal à l’Institut de recherche de L’Hôpital d’Ottawa et professeur à l’Université d’Ottawa, fait des recherches sur l’immunisation et utilise des données par améliorer la sécurité des vaccins. En cette période, il se penche sur le virus et les nouveaux vaccins de la COVID-19.
En 2020, on a approuvé au Canada les premiers vaccins de la COVID-19. Cette nouvelle, quoique réjouissante, s’accompagne de questions sur la sécurité du vaccin, sur le processus de vaccination et sur ce qui se passe par la suite. Nous avons parlé au Dr Kumanan Wilson, médecin-scientifique principal à L’Hôpital d’Ottawa et professeur à l’Université d’Ottawa, pour obtenir des réponses aux questions les plus courantes sur les vaccins contre la COVID-19.
Sécurité du vaccin contre la COVID-19
Le vaccin de la COVID-19 est-il sécuritaire?
En un mot, oui. Le vaccin est conforme aux normes de sécurité d’essais cliniques de base et à celles de Santé Canada. De plus, au cours des prochaines semaines et des prochains mois, on continuera à surveiller la sécurité du vaccin à mesure que de plus en plus de membres du public le recevront.
Parfois, la surveillance d’un vaccin fait surgir des alertes de sécurité signalant le besoin d’évaluations plus poussées. Dans ce cas, le gouvernement pourrait modifier ses recommandations sur le vaccin jusqu’à ce que d’autres preuves scientifiques soient obtenues. C’est ce qui s’est produit avec le vaccin Astra-Zeneca.
Comment le vaccin protège-t-il contre la COVID-19?
En fait, il y a plus d’un vaccin. Il est donc important de le souligner, car chaque vaccin fonctionne différemment des autres.
Ce qui est fascinant, c’est que les vaccins à ARN messager (ARNm) et synthétiques, comme ceux de Pfizer et de Moderna contre la COVID-19, donnent à nos cellules de petites recettes sous forme d’ARNm. Ces recettes entrent dans les cellules, qui fabriquent la protéine de spicule, laquelle sert à apprendre au système immunitaire à attaquer le virus.
Normalement, un vaccin apprend au système immunitaire à reconnaître une partie du virus, habituellement une protéine. En cas d’exposition après l’injection du vaccin, le système immunitaire est prêt à passer à l’attaque par une réponse immunitaire acquise, à l’aide des anticorps et des cellules T de l’organisme.
Ce qui est fascinant, c’est que les vaccins à ARN messager (ARNm) et synthétiques, comme ceux de Pfizer et de Moderna contre la COVID-19, donnent à nos cellules de petites recettes sous forme d’ARNm. Ces recettes entrent dans les cellules, qui fabriquent la protéine de spicule, laquelle sert à apprendre au système immunitaire à attaquer le virus.
Quels sont les effets secondaires possibles du vaccin contre la COVID-19?
Les effets secondaires courants sont des réactions locales comme la fièvre ou la fatigue, et de l’enflure ou une douleur au point d’injection. Des personnes ont eu une réaction anaphylactique au vaccin parce qu’elles étaient allergiques à certaines de ses composantes, mais cela est rare. Les personnes qui ont des allergies graves n’ont pas pu participer aux études initiales. Tandis que nous continuons d’étudier les effets du vaccin contre la COVID-19, on demandera aux personnes qui viennent recevoir le vaccin si elles ont déjà eu une réaction allergique à d’autres vaccins, afin de s’assurer que le vaccin peut être administré en sécurité.
Pourquoi certaines personnes ont-elles des effets secondaires d’un vaccin?
Les effets secondaires les plus courants d’un vaccin montrent habituellement que le vaccin fait son travail. Lorsqu’on a de la douleur, de l’enflure, de la fatigue ou un peu de fièvre, cela signifie que le vaccin a déclenché une réponse immunitaire, ce qui est justement notre objectif.
Cependant, des effets secondaires trop rares pour être détectés dans des essais cliniques peuvent parfois se produire. Il faut les évaluer davantage afin de déterminer si le vaccin en est la cause et s’ils se limitent à certains lots du vaccin.
Que signifie le pourcentage d’efficacité d’un vaccin?
Le pourcentage d’efficacité se traduit par la réduction du nombre de cas de COVID-19 en lien avec le vaccin par rapport au placebo lors d’essais cliniques. L’efficacité à 50 % d’un vaccin signifie une diminution de 50 % de l’apparition de la maladie chez le groupe vacciné ou une diminution de 50 % du nombre attendu de cas si les personnes n’étaient pas vaccinées. Dans un groupe de 100 personnes vaccinées, seulement 50 personnes en moyenne seraient malades si toutes les 100 personnes étaient exposées au virus.
Tous les vaccins approuvés par Santé Canada protègent efficacement contre les formes graves de la maladie.
Pour davantage de renseignements sur l’efficacité des vaccins approuvés par Santé Canada, allez sur le site Web de Santé publique Ottawa.
Pourquoi les vaccins ne sont-ils pas efficaces à 100 %?
Des études montrent que le vaccin de Pfizer contre la COVID-19 est efficace à 95 %, ce qui est incroyable. Ce n’est pas le cas de la plupart des vaccins : l’efficacité du vaccin contre la grippe varie de 70 % à 90 %, ce qui est déjà excellent. Le taux d’efficacité de 95 % des vaccins à ARNm est extraordinaire.
Il est difficile de concevoir un vaccin efficace à 100 % parce que le système immunitaire de certaines personnes ne réagit pas aux effets du vaccin. C’est parfois le cas chez les personnes âgées dont le système immunitaire ne réagit pas aussi bien ou chez des personnes ayant un problème de santé qui rend le système immunitaire moins efficace.
Comment a-t-il été possible de trouver si rapidement un vaccin contre la COVID-19 et de le faire approuver?
C’est tout un tour de force. Des chercheurs ont réussi à utiliser beaucoup de découvertes dans le domaine des vaccins, surtout la recherche sur les vaccins à ARNm. Cette technologie avait été mise à l’essai sur d’autres vaccins et les chercheurs ont pu appliquer ce savoir sans tarder une fois qu’ils connaissaient le virus de la COVID-19 en détail.
Trouver le vaccin a demandé un effort monumental pour plusieurs raisons. Les chercheurs ont réussi à recruter des milliers de sujets pour des essais d’envergure. La COVID-19 étant présente partout dans le monde, ils ont pu obtenir des échantillons suffisamment grands pour réaliser les essais et avoir un aperçu réel du fonctionnement du vaccin. Ces deux facteurs ont donc accéléré la mise au point d’un vaccin.
Pourquoi tant de types de vaccins différents contre la COVID-19 sont-ils à l’essai?
Beaucoup de vaccins différents sont à l’essai parce que les chercheurs ne savaient pas si l’un d’eux allait fonctionner. Il fallait attaquer le virus de bien des angles dans l’espoir de viser juste. Jusqu’ici, le processus a été remarquable.
Fabriquer des vaccins pour un virus comme celui-ci n’est pas simple : nous n’avons même pas de vaccin pour le rhume. L’objectif était d’engager dans cette recherche tous ceux qui mettent au point ou fabriquent des vaccins dans l’espoir qu’un des vaccins fonctionnerait. C’est la première partie de l’histoire.
La deuxième partie de l’histoire, c’est que même si nous avons déjà plusieurs vaccins efficaces, il nous en faut d’autres encore. Plus il y aura de vaccins disponibles, mieux nous mettrons à profit les capacités de fabrication du monde entier pour produire les vaccins nécessaires à la vaccination de la population mondiale. Grâce en partie au soutien de la collectivité, les chercheurs de L’Hôpital d’Ottawa sont bien placés pour contribuer à cet effort mondial.
Pourquoi des vaccins doivent-ils être surgelés ou conservés au froid?
L’ARNm dans le vaccin de Pfizer est fragile et peut se détériorer. En tenant le vaccin au froid, nous empêchons l’ARNm de se dégrader. En bref, le froid préserve le vaccin.
Qu’est-ce que l’immunité collective? Quand l’atteindrons-nous?
L’immunité collective se produit lorsqu’un certain pourcentage de la population devient immunisé à un virus, ce qui ralentit sa propagation. Lorsqu’il y a immunité collective, toute la collectivité est protégée contre le virus, et non pas uniquement ceux qui ont été immunisés.
Les effets secondaires les plus courants d’un vaccin montrent habituellement que le vaccin fait son travail. Lorsqu’on a de la douleur, de l’enflure, de la fatigue ou un peu de fièvre, cela signifie que le vaccin a déclenché une réponse immunitaire, ce qui est justement notre objectif.
Les experts ne savent pas encore tout à fait quel pourcentage de la population doit se faire vacciner pour atteindre l’immunité collective, mais les estimations tournent autour de 60 à 70 %. Cette proportion atteinte, le virus se buterait à trop de personnes immunisées, ce qui diminuerait sa capacité de se propager, jusqu’à l’empêcher complètement. La manière la plus rapide d’arriver à l’immunité collective est de procéder à des vaccinations de masse, lesquelles se déroulent actuellement.
Vaccination
Qui reçoit le vaccin contre la COVID-19 en premier? Comment cette décision se prend-elle?
Au Canada, le Comité consultatif national de l’immunisation (CCNI), organe expert autonome de consultation sur les vaccins, a reçu le mandat de fournir des recommandations sur l’ordre de priorité pour la distribution du vaccin. Ce comité est composé d’experts sur les vaccins d’un bout à l’autre du pays qui se sont penchés sur les travaux de recherche disponibles pour formuler les recommandations sur l’utilisation des vaccins contre la COVID-19. Ce sont les provinces qui ont le dernier mot sur la distribution du vaccin, mais elles suivent habituellement les conseils du CCNI, dont les membres sont nombreux à collaborer avec les autorités provinciales.
En ce moment, la ligne de conduite sur la vaccination contre la COVID-19 au Canada consiste à vacciner d’abord les personnes les plus vulnérables, puis ceux qui travaillent auprès de ces personnes. Cela comprend les résidants et travailleurs de foyers de soins de longue durée, les travailleurs de la santé de première ligne, les membres des communautés autochtones, les adultes qui reçoivent des soins à domicile pour un trouble chronique, les adultes de 70 ans et plus et les résidants des refuges.
Pour en savoir plus sur les vaccins et les personnes admissibles à Ottawa, consultez le site Web de Santé publique Ottawa
Pourquoi certains vaccins nécessitent-ils deux doses?
Pour certains vaccins, il faut deux doses parce que la première ne stimulera peut-être pas suffisamment le système immunitaire pour arriver à la réponse souhaitée. La seconde dose assure l’immunité maximale. Le vaccin de Pfizer, par exemple, assure une immunité d’environ 50 % à la première dose et de 95 % à la seconde dose.
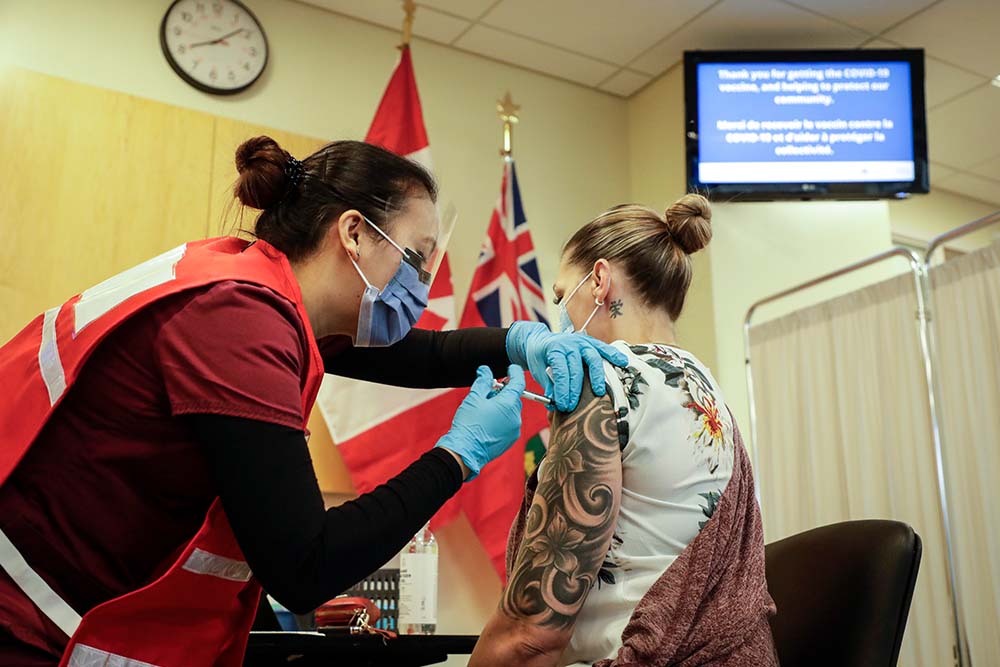
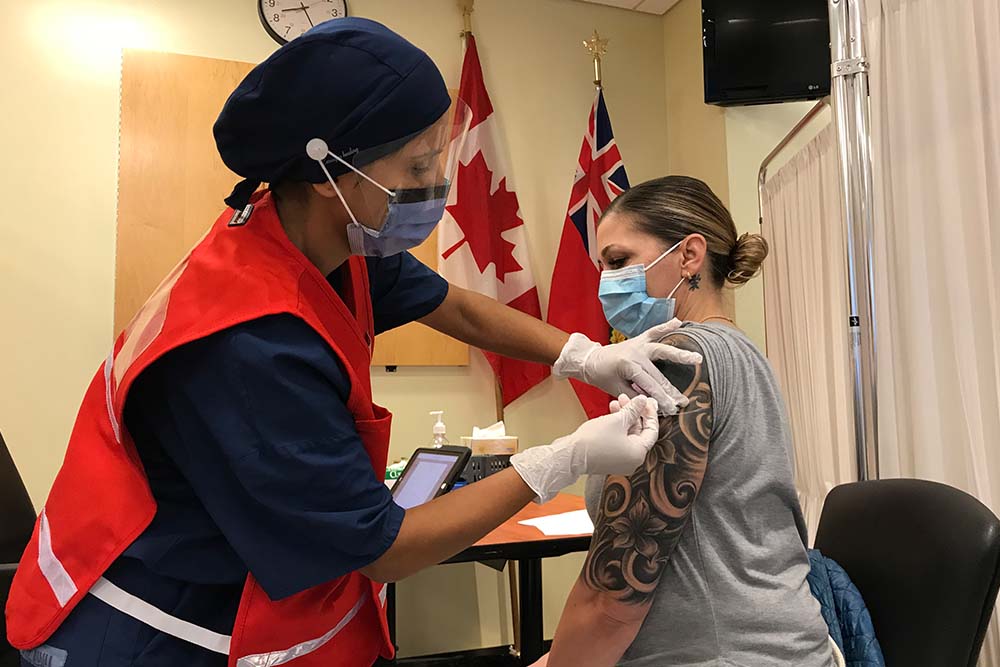
Le 15 décembre 2020, Jo-Anne Miner, préposée aux soins personnels au foyer St. Patrick’s, a été la première personne à recevoir la première dose du vaccin de Pfizer contre la COVID-19 au Campus Civic de L’Hôpital d’Ottawa. Mme Miner a reçu la seconde dose du vaccin le 5 janvier 2021.
Que se passe-t-il si une personne ne reçoit pas la seconde dose du vaccin contre la COVID-19?
La seconde dose du vaccin contre la COVID-19 est extrêmement importante, sans quoi il n’y a pas de protection maximale contre le virus. Le vaccin de Pfizer, par exemple, pourrait assurer une protection de 50 % uniquement avec une seule dose. La seconde dose assure le plus haut degré d’immunité possible.
Pourquoi dans certains scénarios a-t-on allongé l’intervalle entre les doses? Le vaccin sera-t-il toujours efficace au moment de recevoir la deuxième dose?
Pour l’instant, si l’approvisionnement des vaccins est limité, le CCNI recommande aux autorités compétentes de maximiser le nombre de personnes qui reçoivent la première dose et d’allonger jusqu’à quatre mois l’intervalle avant la deuxième dose. La recommandation se base sur les données réelles qui montrent une protection durable après la première dose, ainsi que sur des principes scientifiques.
Le CCNI continuera de surveiller l’efficacité de l’allongement de l’intervalle entre la première la deuxième dose et ajustera ses recommandations au besoin.
Pourra-t-on décider quel vaccin recevoir?
Ma recommandation, et celle des spécialistes partout dans le monde, est d’accepter le premier vaccin qu’on vous offre. Tous les vaccins approuvés par Santé Canada protègent très bien contre les formes graves de la maladie. Dans le cas d’une personne allergique à une composante d’un vaccin, il pourrait être possible de choisir un vaccin qui convient à sa situation.
Pour en savoir plus sur l’efficacité des vaccins approuvés par Santé Canada, consultez le site Web de Santé publique Ottawa.
Si une personne a déjà eu la COVID-19, doit-elle se faire vacciner? Ou est-elle déjà immunisée?
Nous ne connaissons pas le degré ni la durée de l’immunité pour la COVID-19. Recevoir le vaccin est la démarche la plus sécuritaire en ce moment.
Le vaccin me protégera-t-il quand même contre les variants de la COVID-19?
Selon l’Organisation mondiale de la Santé, le vaccin pourrait vous protéger quand même contre les variants de la COVID-19. Les vaccins contre la COVID-19 en cours d’élaboration ou déjà mis au point devraient au moins offrir une certaine protection contre les nouveaux variants parce que les vaccins déclenchent une vaste réponse immunitaire comprenant un éventail d’anticorps et de cellules. Par conséquent, les changements ou mutations du virus ne devraient pas complètement inhiber l’efficacité des vaccins. Si l’un des vaccins s’avérait moins efficace contre certains variants, il serait possible de changer la composition des vaccins pour assurer une protection contre ces variants.
Cependant, on surveillera de près l’efficacité des vaccins contre les variants de la COVID-19.
Après avoir reçu le vaccin contre la COVID-19
Pourra-t-on cesser de porter le masque et de pratiquer la distanciation physique après avoir reçu le vaccin?
Il faudra encore suivre les mesures de santé publique, comme le port du masque et la distanciation physique, même après avoir reçu les deux doses du vaccin, car nous ne savons pas encore à quel point le vaccin est efficace dans le vrai monde, ni combien de temps dure l’immunité. De plus, nous n’avons pas encore la certitude que le vaccin prévient l’infection même en l’absence de symptômes et s’il empêcherait la propagation dans ce cas. Les chercheurs du monde entier se pencheront sur ces questions.
Les autorités décideront si les mesures de santé publique peuvent changer uniquement lorsqu’elles seront persuadées que l’immunité est durable et que le vaccin prévient bel et bien la propagation du virus et est efficace.
Ressources sur la COVID-19
Vous voulez en savoir plus sur le vaccin contre la COVID-19? Consultez les références suivantes :
- Le vaccin contre la COVID-19 — Santé publique Ottawa
- Les vaccins contre la COVID-19 en Ontario — gouvernement de l’Ontario
- CANImmunize Inc. — un outil numérique gratuit pour les Canadiens qui vous permet de conserver vos dossiers de vaccination en sécurité et de recevoir vos vaccins à temps. L’application aide les personnes admissibles à faire le suivi de leurs vaccins contre la COVID-19 et contient maintenant une terminologie normalisée et de l’information sur les produits contre la COVID-19.
- What the COVID-19 vaccine does to your body — vidéo d’AsapSCIENCE sur YouTube
- Guerriers de l’immunité, une bande dessinée numérique pour instruire les enfants sur le système immunitaire et sur l’importance de la vaccination.

Le Dr Kumanan Wilson est médecin-scientifique principal au Programme d’épidémiologie clinique de la Division de médecine interne générale à L’Hôpital d’Ottawa. Il est également professeur à la Faculté de médecine de l’Université d’Ottawa, conseiller en innovation pour Bruyère et fondateur et PDG de CANImmunize Inc.

Appuyez les soins aux patients et la recherche à L'Hôpital d'Ottawa
Autres ressources utiles
L’Hôpital d’Ottawa et YouTube Health s’associent pour améliorer l’accès aux renseignements sur la santé au Canada
Consulter des renseignements sur la santé en ligne peut vous entraîner dans une spirale de mésinformation. C’est la raison pour laquelle nous avons lancé une série de vidéos, en français et en anglais, en collaboration avec YouTube Health. Ces vidéos présentées par des experts de L’Hôpital d’Ottawa abordent tout ce qu’il vous faut savoir sur un large éventail de problèmes médicaux fréquents.
Vous voulez passer un examen de dépistage du cancer, mais vous n’avez pas de médecin de famille? Prenez un rendez-vous avec notre « super dépisteuse »
Faire régulièrement dépister le cancer aide à sauver des vies. C’est pourquoi le Programme d’accès au dépistage de Champlain offre aux résidents de l’Est ontarien qui n’ont pas de fournisseur de soins primaires des services de dépistage du cancer du sein, du col de l’utérus, du poumon et colorectal. Découvrez comment obtenir un rendez-vous avec Sarah Junkin-Hepworth, notre infirmière praticienne « super dépisteuse ».
Le Programme de chirurgie d’affirmation de genre accepte désormais des patients
Le nouveau Programme de chirurgie d’affirmation de genre de L’Hôpital d’Ottawa est vraiment unique en son genre. Lancé en septembre 2023, il est le seul en Ontario à offrir aux patients transgenres et non binaires des interventions du visage, de la poitrine et des parties génitales. Le Dr Nicholas Cormier, chirurgien plasticien, et son équipe sont heureux d’annoncer qu’ils acceptent désormais les patients recommandés par leur médecin.
« Sommelier d’hormones » : La Clinique de la diversité des genres guide les patients aux besoins médicaux complexes dans leur parcours d’affirmation
Les patients trans et non-binaires éprouvent souvent des difficultés à trouver un professionnel de la santé pour les soutenir dans leur parcours d’affirmation. Ceux qui ont des besoins médicaux complexes sont encore plus éprouvés. Voilà pourquoi nous avons ouvert la Clinique de la diversité des genres, l’une des premières au Canada.
Êtes-vous à risque d’avoir le diabète de type 2?
Le diabète de type 2 est un problème de santé grave qui touche près de 2 millions de Canadiens (chiffre à la hausse), mais vous pouvez faire quelque chose aujourd’hui pour réduire votre risque de l’avoir. Nos expertes offrent des conseils prouvés scientifiquement pour aider votre système de régulation de la glycémie et rester en bonne santé.
Conseils quelque peu inhabituels d’une diététiste pour bien s’alimenter sans se ruiner
Le prix des aliments augmente, et vous êtes nombreux à en ressentir les effets. Mistralle Brouillard, diététiste professionnelle à L’Hôpital d’Ottawa, vous livre quelques conseils pour bien vous alimenter à peu de frais et adresse des propos rassurants à ceux qui pourraient se sentir quelque peu dépassés.


 To reset, hold the Ctrl key, then press 0.
To reset, hold the Ctrl key, then press 0.






Dites-nous ce que vous avez pensé de cet article!